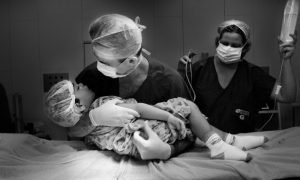
O luto, doença e a dor derrubam as ilusões brilhantes e superficiais da vida. As doenças, bem como as pequenas necessidades corporais, são, respectivamente, as óptimas e pequenas epifanias diárias da nossa limitação e são, de facto, um mistério, mas não podemos deixar o sofrimento no “não dito”. Não se trata de dar a resposta à dor e sofrimento na doença, mas de adoptar uma pesquisa inesgotável e essencial para a humanização do homem, bem como responder à pergunta de “quem sou eu?”. A doença muitas vezes pode levar à angústia, à desistência da vida e ao desespero e existe a necessidade de convidar todo o pessoal envolvido no sistema de saúde, do médico ao auxiliar a não escaparem de uma tarefa tão maravilhosa, como é a de humanizar a medicina e a doença.
A importância de humanizar a doença deve-se ao facto de que o sorriso, a palavra gentil, o abraço não custa nada, mas pode fazer milagres, consolar e dar serenidade ao coração do paciente. Um antigo provérbio senegalês lembra uma grande verdade esquecida pela medicina tecnológica de que “o cuidado do homem é o homem “. O Corpus Hippocraticum afirma que onde existe amor pelo homem também há amor pela arte médica. Na ética do médico hipocrático, a filantropia aparece inseparavelmente combinada com a filosofia e Galeno de Pergamo é muito claro ao afirmar que o médico deve conhecer o remédio, mas também saber como compreender o paciente e respeitar a sua vontade, ser que é ao mesmo tempo técnico e filantrópico.
À luz desses eventos passados, a ideia de se pensar numa medicina para humanizar pode parecer paradoxal. Todavia, desde há anos, com uma insistência cada vez maior, se tem vindo a falar de humanização da medicina e, em geral de cuidados de saúde. O termo humanização que não deixa de ser um vil neologismo, refere-se à necessidade de trazer de volta a prática da arte médica, e em geral, aos cuidados de saúde, os momentos de humanidade que parece ter perdido e desde logo põe a questão de saber como e onde foi perdida a filantropia?
Ao olharmos sobre o contexto verificamos que a relação médico-paciente se revela imediatamente inadequada à luz dessa dualidade, não só porque a relação envolve outras matérias, mas também e sobretudo porque a complexidade dos temas, estruturas e factores culturais envolvidos exige que essa relação seja considerada em uma perspectiva mais ampla, pois é inserida, determina e é o produto em um processo circular, de uma rede de relacionamentos da nossa sociedade. A sociedade onde estão incluídos os serviços e relação médico-paciente, é constituída pela cultura, ciência, valores onde se enquadra o homem, saúde e solidariedade, estruturas produtivas e a organização social. O serviço onde se inclui o médico-paciente é uma relação sujeita a complexas interferências.
A perda de filantropia tem a ver com diversos contextos onde se integram as transformações na medicina, a gestão pública da saúde, a medicina entre ciência e a tecnologia, a indústria da saúde e mais a montante, um horizonte cultural alterado, a crise da ética, os resultados da concentração na autonomia e a influência do utilitarismo. Tendo em atenção a transformações na medicina damos conta que a nacionalização dos cuidados de saúde levou, com a gestão da saúde pública, à melhoria geral do estado de saúde da população mas, ao mesmo tempo, a relação médico-paciente retornou aos mecanismos do aparelho estatal.
O paciente tornou-se um utilizador e o médico ficou sobrecarregado com tarefas burocráticas e entre os dois interpõe-se o Estado, sendo que o médico, muitas vezes não depende da tarefa que deve enfrentar. Se observarmos de forma mais analítica, vemos que os componentes mais degradados, geralmente, denunciam burocratização, ineficiência e subdivisões de tarefas com tendência a aumentar as despesas; fragmentação do acto médico em uma sequência de relações entre o paciente e um número crescente de trabalhadores da saúde, com pouca flexibilidade para necessidades individuais e pedidos de intervenção de emergência; participação dos pacientes no serviço de saúde garantido com uma mentalidade passiva-assistida, que exige direitos e não se sente obrigada a desempenhar funções.
Tais atitudes são facilmente combinadas em pacientes com abordagem fetichista de drogas e, na medicina básica, a tendência de não responsabilizar um único médico em relação à instituição hospitalar, bastando ver a multiplicidade de testes laboratoriais, a elefantíase de serviços especializados e a excessiva facilidade de admissões, pelo que um relacionamento médico-paciente é afectado negativamente. A deterioração do relacionamento nos hospitais, na qual a ênfase é colocada na relação médico-paciente, muitas vezes é desconsiderada pela mesma modalidade pela qual é organizada a vida de um hospital ou, de acordo com os termos actuais, a empresa hospitalar. A maioria dos pacientes que se dirigem a um hospital, de facto, confia na medicina mais do que no médico que conhecerão pela primeira vez.
O médico que atende o paciente está inserido em uma organização de trabalho, que tende a subdividir as diversas especialidades e competências, e pode estar a exercer a sua profissão na especialidade ao qual o caso se enquadra, sendo que a percepção da sua responsabilidade está centrada na doença e é muito menos dirigida para as emoções, experiências e tolerância do paciente. Os que se transformam em um mecanismo da estrutura hospitalar entram em um processo mais ou menos complexo, no qual faz pouco sentido usar a noção de cuidar do outro, não sendo de negar que o horizonte da arte médica é o de cuidar, o que significa preocupação com o outro.
O propósito médico é completamente penhorado por métodos e meios que são impessoais, mas muito eficazes. A crise do Estado de bem-estar e a relação médico-paciente é influenciada pela globalização da economia. A necessidade estrutural de conter cuidados de saúde levou as autoridades a tomar precauções que, apesar da boa fé em tentar preservar a sustentabilidade do serviço de saúde, afectam negativamente a relação médico-paciente. O médico vem assumir e conjuntamente todo o pessoal de saúde, dois contratos, um com o Estado que o contrata, enquadra, e paga, e com o paciente. O risco é que a relação de aliança, confiança e assistência, que existe entre o médico e o paciente, torna-se secundária e, portanto, objecto de responsabilização.
As razões do Estado e os motivos do paciente parecem ser conflituantes. A este respeito, muitos economistas, administradores e especialistas em bioética acreditam que os médicos, conjuntamente com a obrigação de cuidar do paciente individualmente considerado, têm a obrigação de economizar recursos para a sociedade, ou seja, o médico não seria simplesmente o agente dos seus pacientes, mas um agente duplo, que também deveria avaliar se os benefícios do tratamento aos seus pacientes são dignos dos custos pela sociedade. Assim, de acordo com esta perspectiva, o médico deve equilibrar as necessidades médicas do paciente e o material gasto pela comunidade no processo de tomada de decisão, ou decidir se um determinado acto ou processo médico é, em última instância, um custo para a sociedade. Neste cenário, o relacionamento médico-paciente aproxima-se de outras prioridades de valor, como as do utilitarismo, sendo determinantes a qualidade de vida e a relação custo-benefício.
A relação de tratamento, durante muito tempo, foi implementada e pensada como uma relação interpessoal, parcialmente mediada pelos meios do médico. Tais tratamentos são realizados através de meios que reduzem a interacção pessoal ao mínimo. Este facto determina várias mudanças na mesma forma de praticar a profissão médica. O médico está cada vez mais orientado a pensar em si e na sua actividade como função da ciência, que é de conhecimento e ninguém ousaria dizer que a figura do paciente está-se a tornar uma variável dentro da medicina No entanto, o facto é que a extensão dos ensaios clínicos, embora orientada, em princípio, para resolver a obscurecer patologias humanas, leva, de facto, a um número cada vez maior de pessoas a serem pensadas também, embora certamente não só, como meio para a implementação de um programa de pesquisa (e esta condição central assume uma conotação adicional nos casos em que o paciente faz parte do grupo de controlo que está sujeito a placebo). Esta situação, que tem a sua própria legitimidade, corre o risco, no entanto, de mudar progressivamente o horizonte finalista da pesquisa e da medicina.
A competência do médico é medida cada vez mais por referência às suas publicações científicas, que qualificam de facto, o conhecimento disponibilizado à comunidade científica, e obviamente são conhecimentos que, potencialmente e oralmente, têm uma queda próxima ou remota, de impressão terapêutica, mas inevitavelmente desaparece a centralidade do paciente como uma realidade singular, substituído por um universal que é a patologia do mesmo. A doença sempre tem duas faces. A primeira corresponde ao que o médico pode diagnosticar, através de diferentes modalidades, e que é representável de forma objectiva e impessoal. Este rosto da doença é o que faz de cada paciente um caso clínico, um componente das estatísticas médicas, uma ocasião para o exercício da arte médica e para o desenvolvimento profissional do médico. A outra face, é o da vida do paciente, enquanto a doença é, desde logo, uma nova forma de existir e de pensar sobre a condição de alguém, uma percepção nova e desagradável da identidade física e psíquica. Face à tentação de conceber, uma relação técnica com os organismos vivos, a medicina é chamada a salvar a verdade da relação entre uma pessoa (o médico) perante outra pessoa, que está em estado de fragilidade, e que pede ajuda para alcançar a sua capacidade individual.
O valor da pesquisa científica está fora de questão, mas devemos sempre lembrar que, no universo dos valores, a pessoa humana vem em primeiro plano. O Papa João Paulo II a este propósito afirmou, que a ciência não é o valor mais elevado ao qual todos os outros devem ser subordinados. Mais alto, na classificação dos valores, reside o direito pessoal do indivíduo à vida física e espiritual, à sua integridade psíquica funcional. A humanização significa uma relação médico-paciente que não se baseia no paternalismo, mas em uma atitude cada vez mais activa do paciente, com base em uma aliança terapêutica entre pessoas, onde o paciente não é apenas dotado de direitos precisos, mas participa do diagnóstico e estratégias terapêuticas necessárias ao seu corpo e doença.
É uma relação terapêutica que deve ser uma aliança de humanidade, a do doente e do médico ou operador profissional. Se do ponto de vista jurídico a expressão do consentimento, tende a permitir que o médico seja responsável por quaisquer consequências negativas da intervenção, do ponto de vista ético é igualmente fundamental, uma vez que constitui a única legitimidade moral possível, excepto para casos de aflição e necessidade urgente, para a sua intervenção, sendo necessário, de facto, reconhecer o paciente na sua subjectividade e envolver em um relacionamento baseado na participação verbal, sensibilidade linguística, compreensão da sua formação social e cultural.
O consentimento informado, em princípio, não pode ser reduzido a uma folha de informação simples, mais ou menos detalhada, que o paciente (ou quem quer que seja) deve assinar, o que representa o ponto de referência da relação médico-paciente, uma vez que é realmente sobre o que tem de ser feito, no momento, do ponto de vista clínico, que se deve exercer o respeito interpessoal, a preocupação com o outro, o reconhecimento da profissionalismo e atenção à situação exigida. Somente se o consenso continuar a ser um instrumento de diálogo, e não uma folha de informações simples, é possível atenuar essa tensão conflituante que muitas vezes actua como base. A discussão sobre o valor das declarações antecipadas não pode ser exercida no nível estritamente jurídico e factual, pois de facto, deve ter em consideração o nível ético da questão.
É de que, no reconhecimento, ao menos ideal, do valor das declarações antecipadas, a vontade revela claramente a dignidade da pessoa humana em todas as condições da vida, sem que isso se torne abandono terapêutico ou em uma delegação de responsabilidade do médico. Vivemos uma era de relativa escassez de recursos, e um orçamento equilibrado corre o risco de ser percebido cada vez mais como um objectivo prioritário, e não apenas como uma restrição a ter em mente, ao questionar e trabalhar para proteger a saúde das pessoas, objectivo primeiro do serviço de saúde. A alocação de recursos destinados à saúde, orientando-os para a obtenção do melhor resultado possível, é uma decisão louvável quando se trata de propósitos postos ao serviço de pessoas; o mesmo não pode ser dito quando a optimização dos recursos aumentam para o objectivo principal a ser perseguido, porque as pessoas e não as necessidades orçamentais, são o maior valor que pode orientar o critério sobre as decisões a serem tomadas.
A exigência da humanização, no plano social, traduz-se no compromisso directo de todos os profissionais de saúde a promoverem na sua área e de acordo com a sua competência, condições adequadas para a saúde, a melhorar instalações inadequadas, favorecer a distribuição correcta dos recursos para garantir que a política de saúde tenha como objectivo apenas, o bem da pessoa humana e como homens, até antes como pacientes ou médicos (e ninguém pode esquecer que o prestador de cuidados pode-se tornar paciente), que vivem dentro de uma sociedade e cultura complexa e articulada, é necessário encontrar tempo para repensar o tema da dor, sofrimento, existência, vida e morte não sendo possível cuidar do homem sem pôr em prática a sua imagem, que é também de todos.













Por SUZANA MARIA DE SOUZA VIEIRA
Indubitavelmente, há um desconforto tando por parte dos profissionais de saúde como também dos pacientes do modelo atual da medicina. Coincidentemente, postei agora sobre o movimento Slow Medicine, que tenta resgatar a humanização na prática médica.
Parabéns pelo texto!
Suzana